MRI T2強調画像
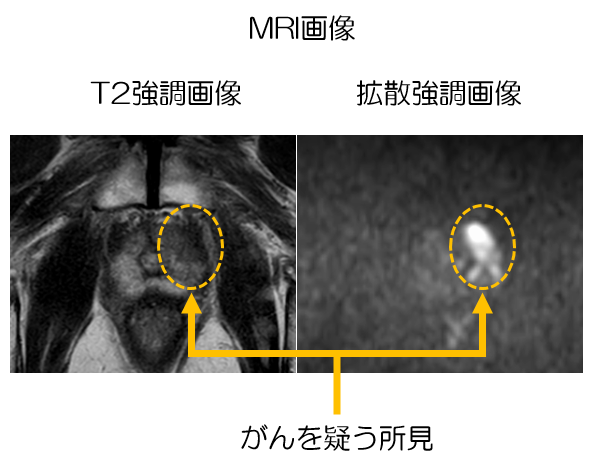
T2強調画像は、特定の組織や病態を強調表示するMRIのテクニックの一つです。MRIは、体の水素原子(主に水分子)が磁場に反応する性質を利用しています。この反応後、水素原子は元の状態に戻ろうとします。この過程を「弛緩」と呼びます。T2弛緩時間は、水素原子が元の状態に戻るのに必要な時間を指します。この時間は組織の種類によって異なります。T2強調画像は、T2弛緩時間が長い組織(つまり、水分を多く含む組織)を強調します。前立腺がんはT2強調画像上で通常、正常の前立腺組織よりも低い信号強度を示すため、この技術はがんの識別に役立ちます。
MRI 拡散強調画像
拡散強調画像は、水分子の自然なブラウン運動(ランダムな微視的な動き)を視覚化するMRIのテクニックです。健康な組織と比較して細胞が密集している組織(例えば、がん組織)では、このランダムな運動が制限されます。拡散強調画像はこの運動の制限を検出し、それを画像化します。これにより、前立腺がんは拡散強調画像上で高い信号強度を示し、正常の前立腺組織と区別することが可能になります。
前立腺肥大症に対する「ThuVAP(ツリウムレーザー前立腺蒸散術)」 (高島平中央総合病院 泌尿器科HomePageより)
前立腺肥大症とは
前立腺肥大症とは、男性の尿道をとりまく前立腺が肥大して尿道を圧迫し排尿障害を起こす病気です。加齢とともに、徐々に進行する疾患で、50歳以上の男性に多くみられます。
症状
| 排尿障害 | 尿勢低下、排尿に時間がかかる、尿が途切れる、尿がでなくなる |
|---|---|
| 蓄尿障害 | 尿が近くなる、尿に急に行きたくなることや、トイレに間に合わない |
| 排尿後症状 | 残尿感、切れが悪くなる |
ThuVAP(ツリウムレーザー前立腺蒸散術)とは
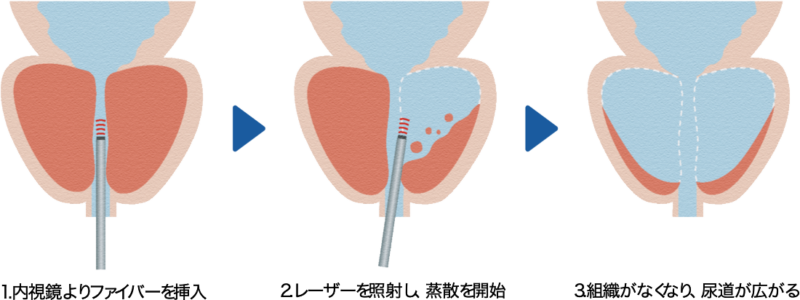
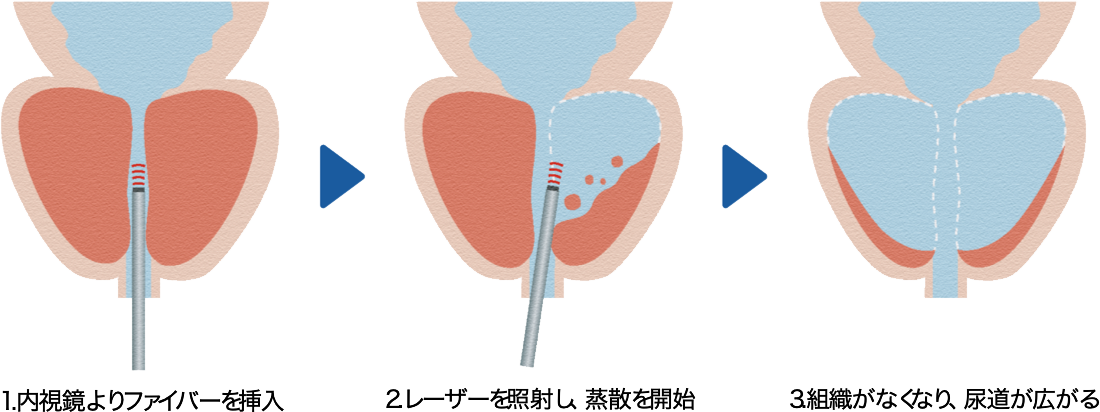
先端からレーザーを発する細い管状のファイバーを装置本体に接続、同ファイバーを尿道から挿入し、内視鏡で目視しながら前立腺にレーザーを照射し蒸散させていく。これにより尿道を広げ、症状の改善を図る治療法です。
ThuVAPのメリット
- 手術中・術後の出血が少ないため抗凝固剤・抗血小板剤(血液をサラサラにする薬)を内服中でも使用可能
- 手術後の痛みが少ないため早期退院が可能(入院期間約1週間)
- 術後の組織浮腫が少ないため短期間でカテーテルの抜去可能
ThuVAP(ツリウムレーザー前立腺蒸散術)のイメージ図

エダップテクノメド提供画像
前立腺がんについての知識(がん研有明病院のHomePageより)
前立腺がんとは
前立腺の解剖
前立腺は精液の一部を作る男性固有の臓器です。
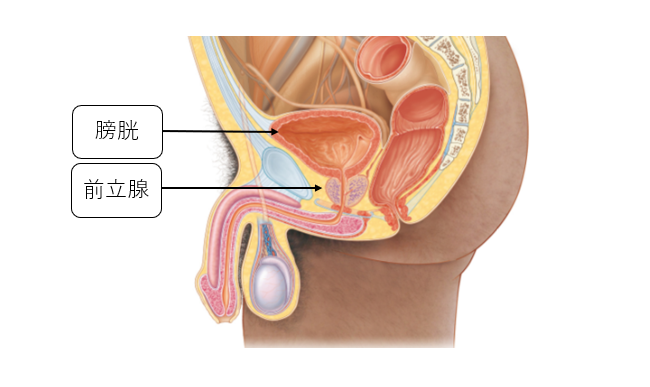
図1に示すように膀胱、精嚢の前方に存在することが前立腺という名前の由来です。前立腺は尿道をぐるっと取り囲んでおり、普通は3~4cm大のクルミの大きさです。また、直腸に接して存在し、肛門から指で簡単に触れることができるため、直腸診という診察が前立腺の病気の診断に有用です。
正常な前立腺は円錐形を呈し、主に移行域と呼ばれる内腺部と辺縁域と呼ばれる外腺部からなります。良性の前立腺肥大症は移行域から、がんの多く(約70%)は周辺域から発生します(図2)。
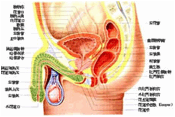
図1:男性骨盤の矢状断面図
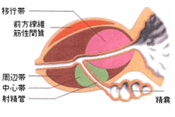
図2:前立腺の矢状断面図

症状
早期がん
無症状です。前立腺がんの70%は前立腺の辺縁域(外腺部)に発生しますので、早期には全く無症状です。ただし、移行域(内腺部)に発生し、早期より症状を呈する前立腺肥大症という病気が、がんにしばしば合併して発生するので、その場合は次に述べるような症状がみられます。
局所進行がん
前立腺肥大症と同様な症状がみられます。
すなわち、前立腺が尿道を圧迫するため、頻尿(尿の回数が多い、特に夜間)、尿が出にくい、尿線が細く時間がかかる、タラタラ垂れる、尿線が中絶する、等の症状が見られます。このほか、がんが尿道、射精管、勃起神経に浸潤すると血尿、血精液(精液が赤い)、インポテンス(ED)等の症状も見られます。
進行転移がん
前立腺がんはリンパ節と骨(特に脊柱と骨盤骨)に転移しやすいがんです。
リンパ節に転移すると下肢のむくみ、骨に転移すると痛みや下半身の麻痺が生じることがあります。

診断
PSA(前立腺特異抗原)
腫瘍マーカーとして、現在、最も有用なものです。
少量の血液を検査するだけの簡便な方法です。確定的ではありませんが、PSAは前立腺がんのスクリーニング、診断はもちろん、がんの進行度の推定、治療効果の判定、再発の診断、そして予後の予測にも役立ちます。
直腸指診
古くから行なわれている診断法です。前立腺は直腸に接していますので、外側の辺縁域に好発するがんは、ある程度の大きさになれば直腸から指で診断することが可能です。
MRI検査
近年急速に進化している画像検査です。最新のMRIの使用により、高い精度で前立腺がんの描出が可能です。
生検検査
以上の3つの検査で前立腺がんの存在を疑うことができますが、確定診断のためには前立腺の組織の一部を採取し、がん細胞の存在を病理学的に証明することが必要です。
経直腸エコーで前立腺を観察しながら、組織を採取します。通常、生検検査として10本以上の組織を採取するため短期入院、麻酔(局所、腰椎あるいは全身麻酔)が必要です。当院では診断精度を高めるため、定型部位8本に加え、画像診断で異常を指摘された部位をターゲットとして1か所あたり4本ずつ、経会陰的に組織を採取します(通常8本+4本、計12本)。合併症は血尿、肛門出血、血精液症などの軽度のものがほとんどですが、そのうち血尿は比較的多くの患者さんで見られます。血尿を悪化させないように数日はアルコール摂取や股間を圧迫する乗り物(自転車やバイクなど)、お腹に力がかかる動きは控えるようにしてください。だいたい2-3週間で症状は消失します。

病期診断
生検検査でがんと診断が確定したら、次に行うことは病気の進行度の診断です。治療法の決定に必須の検査です。
病期診断法
1.原発巣の進行度診断
直腸診、経直腸エコー、MRIなどで診断します。
2.リンパ節転移の診断
腹部CT、MRI、腹部エコーなどで診断します。
3.骨転移の診断
骨シンチグラム、単純X線写真、CT、MRIなどで診断します。
4.肺、肝転移などの診断
単純X線写真、CTなどで診断します。
前立腺がんの病期 (ステージ)
| 病期A |  前立腺肥大症に対する手術の結果、偶然発見されたがん 前立腺肥大症に対する手術の結果、偶然発見されたがん |
|---|---|
| 病期B |  限局がん、すなわちがんが前立腺の中におさまっている場合 限局がん、すなわちがんが前立腺の中におさまっている場合 |
| 病期C |  がんが前立腺の被膜を超えて周囲脂肪組織、精嚢もしくは膀胱頚部に浸潤している場合 がんが前立腺の被膜を超えて周囲脂肪組織、精嚢もしくは膀胱頚部に浸潤している場合 |
| 病期D | 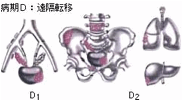 がんがリンパ節や骨、肺、肝などの遠隔臓器に転移している場合 がんがリンパ節や骨、肺、肝などの遠隔臓器に転移している場合 |

治療法
以下に述べるようにいろいろな方法があります。
がんの進行度、患者さんの全身状態と意向を考慮して治療法を決定します。
外科療法
前立腺内にがんがおさまっている場合、前立腺摘除術といって、前立腺と精嚢(精子を一時的に貯留する前立腺についている器官)を全て取る出術を行います。その際に前立腺につながる左右の精管も切断します。その後、前立腺を取るために切り離された膀胱と尿道を縫ってつなぎます(これを吻合と言います)。
悪性度の高さ、PSAの値、腫瘍の大きさや広がりの程度によって同時にリンパ節郭清(リンパ管を介してがんがとびやすい骨盤内のリンパ節を採取すること)を行い、がんがリンパ節にとんでいないかどうかを調べることがあります。転移はないものの、がんが前立腺の外側まで広がっている場合は、手術の後にがんが再発するリスクを下げるために、先にホルモン治療でがんを小さくしてから手術を行うこともあります。
○術式(ロボット支援下手術)
当科では現在ほとんどの患者さんにロボット支援下手術を行っております。ただしこれまでにお腹の手術や放射線治療をしたことがあるなど、周りの臓器や組織と強くついている(癒着といいます)ことが疑われる時には開腹手術や他の治療法を提案することがあります。
放射線療法
1.外照射
当院ではリニアックを用いた強度変調照射線治療(IMRT)を行なっています。
適応は主にステージA~Cとなります。
2.小線源治療(組織内照射)
ヨウ素125シード線源による前立腺がん密封小線源治療を行っています。前立腺がんの小線源治療参照
全身麻酔で治療を行っています。
ホルモン治療
初回ホルモン治療にはLHRHアゴニスト(注射)、手術により両側の睾丸(精巣)を摘除する外科的去勢、抗男性ホルモン(アンチアンドロゲン)剤の内服があります。
これらを併用する場合もあります。全身療法ですから転移のあるステージDが適応となります。局所進行がん(ステージC)には放射線治療とホルモン治療による併用治療を行ないます。
経過観察
なんら治療せずに厳重に経過観察のみを行なう方法です。
治療法にはそれぞれ副作用が必ず伴いますから、現在の生活の質を大切にしたい場合、がんが微少で病理学的悪性度が低い場合、症状のない超高齢者の場合などが適応となります。多くは3-6ヶ月毎のPSA採血による経過観察が中心です。病状の進行が心配される場合には治療を検討します。
化学療法
内分泌(ホルモン)療法の効果を認めなくなった前立腺がんは去勢(内分泌療法)抵抗性前立腺がん(castration-resistant prostate cancer: CRPC)と呼ばれて、抗がん剤の適応となります。現在ドセタキセル、カバジタキセルという2つの抗がん剤が保険適応となっています。

再発の診断と治療
再発にはPSA再発と臨床的再発の2つがあります。
PSA再発
治療を行い、正常化した血中PSA値が再び上昇してきた場合です。
限局がん(ステージA、B)では臨床的再発(リンパ節や骨への転移など)が見られる数ヶ月ないし数年前からみられます。PSA再発に対する標準的治療法はまだ確立していません。経過観察、放射線、ホルモン治療、化学療法などが状況(根治療法前のがんの悪性度や進行度、およびPSA上昇速度など)に応じて考えられます。
臨床的再発
限局がんでは治療後に局所再発や遠隔転移が新たに出現した場合、進行がんでは治療により落ち着いていた病巣が再び増大したり、新しい転移巣が見られた場合です。ほとんどの場合、PSAの再上昇を伴います。治療はやはり状況に応じていろいろあります。

治療の副作用と対策
手術
前立腺を取る手術を受けた患者さんの多くに主に勃起障害と尿漏れが見られます。
○尿漏れ(腹圧性尿失禁)
尿漏れについては腹圧性尿失禁といってお腹に力を入れた時に尿漏れを起こす症状です。尿漏れは3ヶ月で50-70%の人が、6ヶ月で70-90%の人が日常生活には問題ない程度まで改善しますが、ひどい尿漏れが続く時にはお薬や人口尿道括約筋という器械を用いた治療が行われることがあります。尿漏れ症状が続く場合は主治医とご相談下さい。
○勃起障害(ED)
前立腺の周囲には勃起に関係する神経があり、前立腺と一緒に神経を取った場合、勃起不全(ED)となります。神経の近くに癌がある場合に神経を温存することは難しいですが、癌の場所によっては神経を温存できる可能性もあります。ただし、この神経を温存しても必ず勃起障害は予防できるわけではありません。神経を温存できるかどうかは主治医とご相談下さい。
放射線療法
1.外照射
治療中に見られる急性期の副作用と治療後数年以上経過してから見られる晩期の副作用があります。治療後半から尿が近い、出にくいなどの排尿障害がしばしば見られます。これは一過性で、治療が終われば2~4週程度で改善します。
晩期合併症としては放射線性膀胱炎や直腸炎による血尿、血便や痛みなどです。痔のひどい人は直腸、肛門の副作用が強くみられるようです。直腸出血が繰り返す場合や止血剤、安静で止まらない場合には直腸鏡的にレーザーを用いて止血する場合もあります。
また、射精障害はほぼ必発で、EDも徐々に増えてきます。
2.小線源治療(組織内照射)
治療直後の排尿困難は外照射より高度で尿閉状態になることもあります。排尿障害が強く出る場合があるので治療前に症状の強い方は注意が必要です。
ホルモン治療
薬剤がなんであれ、男性ホルモン欠落症状として、ED、ホットフラッシュ(ほてり:カッと熱くなり汗が出ること)、筋力低下、骨粗鬆症、メタボリック症候群、うつ状態などいろいろ見られます。
血液凝固能の亢進、これに伴い心、血管系障害が起こることがあります。



強度変調放射線治療(IMRT)(がん研有明病院のHomePageより)
強度変調放射線治療(IMRT:Intensity Modulated Radiation Therapy)強度変調回転照射(VMAT:Volumetric Modulated Arc Therapy)
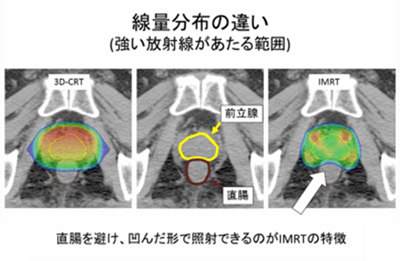
強度変調放射線治療(IMRT:Intensity Modulated Radiation Therapy)は、1990年代に欧米で考案、2000年頃より国内に臨床導入が開始された高エネルギーX線による治療技術です。腫瘍に放射線を集中し、周囲の正常組織への照射を減らすことができるため、副作用を増加させることなく、より強い放射線を腫瘍に照射することが可能になります。
従来の放射線治療(三次元原体照射, 3D-CRT)では、マルチリーフコリメータ(MLC:Multi Leaf Collimator)と呼ばれる数ミリメートル幅の金属の板により ”照射野” という放射線を照射する形状を作りますが(図1)、IMRTでは照射中にMLCを移動させることで、照射野内に放射線の強弱をつけることが可能となります(図2)。また、当院で現在主に使用している強度変調回転照射(VMAT:Volumetric Modulated Arc Therapy)は、IMRTの応用型で、照射ビームを変調しながら照射ヘッドを回転させることで治療時間の短縮を図ることが可能となります。

前立腺がん(国立がん研究センター 東病院のHomePageより)
前立腺と前立腺がん
前立腺は男性特有の器官で、膀胱のすぐ下にあります。もともとは尿道の背側に付属的に存在しており、加齢に伴い尿道を取り囲むようになります。通常は3-4センチメートル程度の大きさで、精子の運動及び円滑な移動を助ける前立腺液を産生する臓器です。前立腺がんはこの前立腺から発生します。
症状
早期の前立腺がんは、多くの場合自覚症状がありません。排尿困難(おしっこが出にくい)や頻尿(おしっこの回数が多い)などの症状は、前立腺局所で進行した際にみられることがありますが、多くの場合はむしろ併存する前立腺肥大症の症状であることが多いです。進行した場合には骨やリンパ節などへの転移が認められ、骨転移の場合は腰痛などの症状を自覚することがあります。
診断
血中PSA測定
前立腺がん検診で行われる検査はPSA(Prostate-specific antigen)値の測定です。PSA検査は採血で行われ、血液中にある前立腺に特異的なタンパク質である「PSA」値を測定します。前立腺がん検診で行われる簡便な検査のなかでもっとも精度が高い検査とされています。一般的に4ng/ml未満が正常ですが、年齢により基準値が設けられています。PSA値が高くなるにつれ、前立腺がんである可能性も高くなっていきますが、前立腺肥大症や前立腺炎でも高値になることがあるため、基準値以上であるからといって必ずしも前立腺がんがあるとは限りません。基準値以上の場合は、より詳しい検査を受けることになります。
直腸指診
前立腺が直腸の前面に接していることを利用し、肛門から指を入れて診察を行います。前立腺背側に発生したがんは、ある程度の大きさになれば直腸から指で診断することが可能です。
MRI検査
近年、広く用いられるようになってきた画像検査です。前立腺がんの存在診断の予測に極めて有用な検査です。MRIの結果だけではがんの確定診断はつきませんが、組織検査をおこなった方がよいかどうか判断する材料となり得ます。
現在、MRI画像結果を5段階で判定するスコアリングシステム(PI-RADSスコア、1点: がんの可能性が極めて低い 2点: がんの可能性が低い 3点: どちらとも言えない 4点: がんの可能性が高い 5点: がんの可能性が極めて高い)が普及してきており、当院でもがんの可能性を客観的に評価し検査を進めています。
MRI検査は強い磁場のなかで行うため、体内に金属が入っている方はその材質により注意が必要となります。

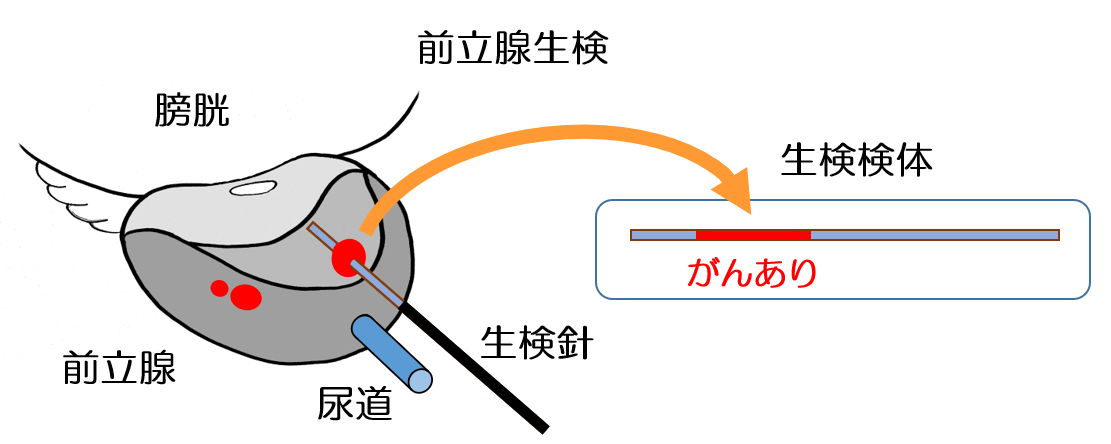
前立腺生検(組織検査)
確定診断のために行われる検査です。前立腺の組織の一部を採取し、顕微鏡検査で病理学的にがん細胞の有無を確認します。
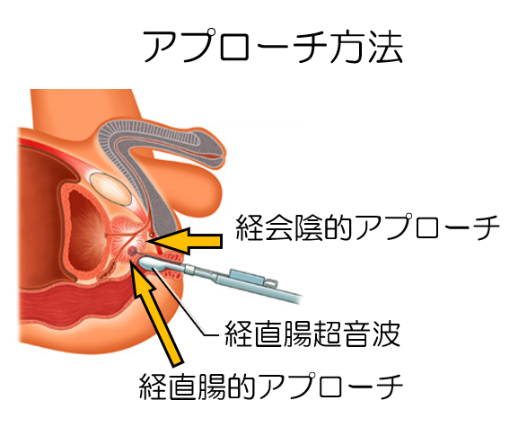
経直腸超音波(エコー)で前立腺を観察しながら、針型の生検器具を使用し、組織を採取します。「系統的生検」といって、予め決まった10数ヶ所から組織採取する方法が一般的です。画像検査の結果に合わせ、がんが疑われる部位に標的として追加の組織採取を行 います。
当科では経会陰的アプローチで検査を行っています。これにより大腸菌による前立腺炎が極力回避でき、経直腸アプローチでは見逃しやすい尖部腹側と言われる部位からの採取も行える利点があります。
基本的に短期入院で麻酔(腰椎麻酔または局所麻酔)を併用し検査を行います。
以下は、前立腺がんと診断された方に行われる画像検査です。
CT検査、骨シンチグラフィー検査
病巣の広がりや転移を調べるためにCTや骨シンチグラフィーなどを行います。これらの検査によってがんの進行度(病期)を決定します。
病期(ステージ)
まず病期は、TNM分類に基づいて判断されるのが一般的です。
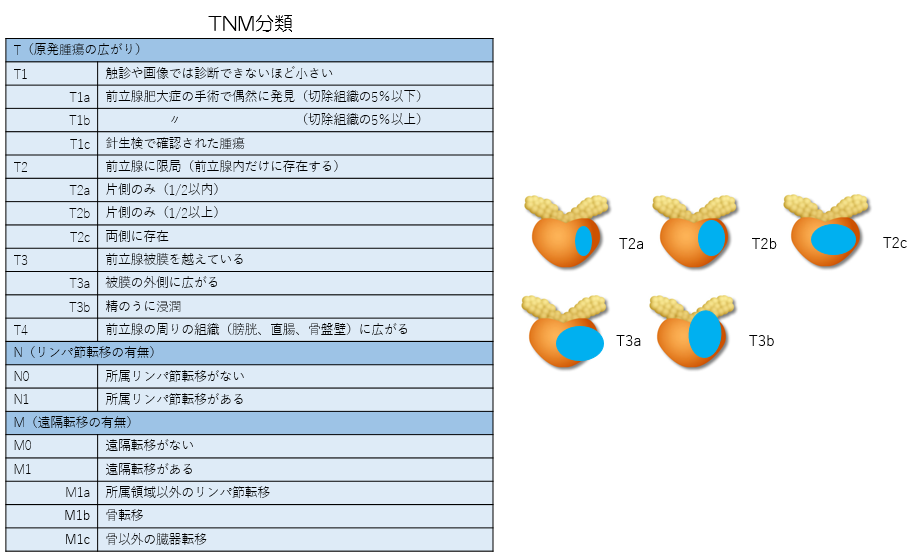
前立腺がんの進行度によって病期(ステージ)が決まります。

グリソン・スコア
前立腺生検で得られた組織の病理検査でがんの診断となった場合、その悪性度を示すのがグリソンスコア(Gleason score)です。
この組織型は、5段階に分けられています。グレードが高いほど(グレード5)最も悪性度の高いがんです。最も多いグレードと2番目に多いグレードを足して悪性度を判定します。
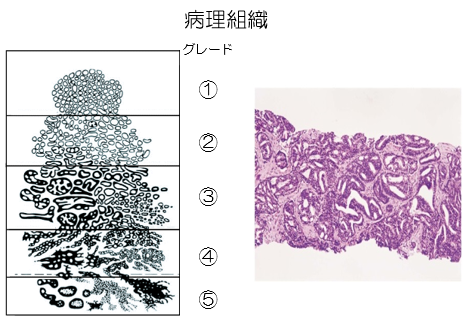
上記がグリソン・スコアと呼ばれるもので、最多がグレード3、2番目がグレード4の組織であれば、グリソン・スコアは「3+4=7」になります。
以前はグレード1、2も付けていましたが、現在では最低がグレード3と定義されているため、グリソン・スコアは最低が「3+3=6」、最悪が「5+5=10」と表されます。
上記のようなTNM分類、グリソン・スコア、PSA値などをもとにリスク分類を行い、治療方針を決定していきます。
治療について
下記ページをご覧ください。
- ロボット支援手術について
- 人工括約筋植込み術について:尿失禁でお悩みの方もご覧ください。
- 経尿道的光選択的前立腺レーザー蒸散術(PVP)について
- 前立腺がんに対する小線源治療(シード線源による前立腺永久挿入密封小線源治療)
受診をご希望の方へ外来受診のご案内セカンドオピニオンのご案内初診予約待ち時間一覧手術待ち時間一覧当院で実施している治験一覧抗がん剤Q&A画像診断検査について
更新日:2022年3月14日
東邦大学医療センター佐倉病院 泌尿器科 ご挨拶
 副院長、泌尿器科教授
副院長、泌尿器科教授
鈴木 啓悦
2010年度に、東邦大学医療センター佐倉病院泌尿器科・泌尿器腹腔鏡センターに着任し、泌尿器科の診療責任者を務めております。
前任地の千葉大学医学部附属病院におきまして300例以上の腹腔鏡手術を手がけて参りました。また千葉市にありますQST病院(旧・放医研)での重粒子線治療に関する開発や前立腺癌の各種ガイドラインなどにも関与したり、国際的な泌尿器癌の薬物療法の開発・臨床試験などにも携わっております。
泌尿器科の担当する領域は、副腎・腎・尿管・膀胱・前立腺・精巣など多くの臓器を含みます。その診断・治療に関して、大学病院ならではの幅広い知識を有する泌尿器科指導医5名、専門医9名(他レジデント8名)在籍しており、先端の医療をご提供させていただきます。また、腹腔鏡手術・診断治療にかかわる内視鏡などすべて最新鋭の機器も取りそろえております。
また当科には、5名の腹腔鏡技術認定医および3名のロボット支援手術認定医が在籍しており県内有数の腹腔鏡手術件数です。このほか、尿路結石や前立腺肥大症に対するレーザー手術など最新の内視鏡手術を含めほぼすべての泌尿器科手術に対応可能です。なお、2020年度よりダヴィンチ®によるロボット支援手術を行っており、2021年度は約100件のロボット支援手術を施行しました。
手術はもちろん、薬物療法・放射線治療に関しても、専門的知識を有するスタッフが、患者さまに最善の医療を安心して受けていただくよう、日夜努力しております。市民公開講座などを通じて、高齢化社会においてますます増加しております泌尿器科疾患に関して、地域の皆様への情報提供も行っております。
外来診療は月曜日から土曜日(第3土曜日を除く)まで毎日行っております。どうぞ、心配な事がありましたらお気軽に受診いただければと存じます。
診療の方針
当科ではあらゆる泌尿器科の疾患に対して、プライマリケアから高度な医療まで対応できる診療体制を目標としています。泌尿器科では高齢の患者さまが多く、希望に応じて低侵襲な治療も行っていますが、進行癌に対しては、手術、化学療法、放射線療法などを組み合わせた集学的治療も行っています。
スタッフ紹介

| 氏名 | 鈴木 啓悦 |
|---|---|
| 職名 | 教授、副院長兼務 |
| 専門領域 | 泌尿器腫瘍(特に前立腺疾患)、腹腔鏡手術、副腎・内分泌、排尿機能、アンドロロジー |
| 学会認定資格 | ・日本泌尿器科学会(前理事, 代議員, 専門研修委員長, 卒後教育部会委員, 専門医, 指導医) ・日本泌尿器内視鏡・ロボティクス学会(泌尿器腹腔鏡技術認定医,代議員) ・日本内視鏡外科学会(腹腔鏡技術認定医) ・日本癌学会 ・日本癌治療学会 ・日本アンドロロジー学会(理事,評議員) ・日本排尿機能学会(代議員) ・米国泌尿器科学会 ・国際泌尿器科学会 ・米国癌学会 ・日本泌尿器腫瘍学会(代議員) ・量子科学技術研究開発機構・重粒子線治療多施設共同臨床研究組織(J-CROS)運営委員会泌尿器腫瘍分科会・委員 ・日本腎泌尿器予防医学研究会(世話人) ・泌尿器科分子・細胞研究会(世話人) ・米国臨床腫瘍学会 ・欧州臨床腫瘍学会 ほか |

| 氏名 | 神谷 直人 |
|---|---|
| 職名 | 准教授、感染対策室副室長兼務 |
| 専門領域 | 泌尿器腫瘍、 腹腔鏡手術、ロボット支援手術 |
| 学会認定資格 | ・日本泌尿器科学会(専門医,指導医) ・日本泌尿器内視鏡・ロボティクス学会 (泌尿器ロボット支援手術プロクター認定医) (泌尿器腹腔鏡技術認定医) (泌尿器腹腔鏡技術認定制度審査委員) ・日本内視鏡外科学会(腹腔鏡技術認定医) ・日本内分泌外科学会(専門医, 指導医) ・日本癌治療学会 ・日本アンドロロジー学会 ・がん治療認定医 ・量子科学技術研究開発機構・重粒子線治療多施設共同臨床研究組織(J-CROS)運営委員会泌尿器腫瘍分科会・委員 ・ICD制度協議会(インフェクションコントロールドクター(ICD) |
専門外来 (再診のみ・予約制)
午後 13:00~16:00
| 曜日 | |
|---|---|
| 月 | ※午後 13:00~16:00 内海 孝信 講師、岡 了 助教、野呂 卓秀 院内助教(前立腺・内分泌外来) 飯島 正太 助教、鈴木 悠太 院内助教(尿路結石・排尿機能外来) 岡 了 助教(尿路感染症外来) 内海 孝信 講師、岡 了 助教、野呂 卓秀 院内助教(腹腔鏡・腫瘍外来) |
| 火 | ※午後 13:00~16:00 遠藤 匠 院内講師、宋本 尚俊 助教、鈴木 一弘 助教※第2第4(前立腺・内分泌外来) 遠藤 匠 院内講師、杉﨑 裕香 助教※第1第3第5(尿路結石・排尿機能外来) 遠藤 匠 院内講師、宋本 尚俊 助教(腹腔鏡・腫瘍外来) |
| 水 | ※午後 13:00~16:00 鈴木 啓悦 教授、内海 孝信 講師、鈴木 一弘 院内助教、野呂 卓秀 院内助教(前立腺・内分泌外来) 飯島 正太 助教※第2第4、鈴木 悠太 院内助教※第1第3第5、鈴木 一弘 院内助教(尿路結石・排尿機能外来) 鈴木 啓悦 教授、内海 孝信 講師、野呂 卓秀 院内助教(腹腔鏡・腫瘍外来) |
| 木 | ※午後 14:00~16:30 髙波 眞佐治 名誉教授(男性性機能障害) ※午後 13:00~16:00 神谷 直人 准教授、岡 了 助教、宋本 尚俊 助教(前立腺・内分泌外来) 鈴木 一弘 院内助教(尿路結石外来) 岡 了 助教(尿路感染症外来) 神谷 直人 准教授、岡 了 助教、宋本 尚俊 助教(腹腔鏡・腫瘍外来) |
| 金 | ※午後 13:00~16:00 神谷 直人 准教授※第2第3第4第5、遠藤 匠 院内講師、宋本 尚俊 助教(前立腺・内分泌外来) 遠藤 匠 院内講師、加藤 精二 助教、杉﨑 裕香 助教(尿路結石・排尿機能外来) 神谷 直人 准教授※第2第3第4第5、遠藤 匠 院内講師、宋本 尚俊 助教(腹腔鏡・腫瘍外来) |
現状 2023年6月2日 9mm大のPIRADS_4の病巣
PI-RADS(Prostate Imaging Reporting and Data System)
PI-RADS(Prostate Imaging Reporting and Data System)は、前立腺がんの画像診断において使用されるシステムです。PI-RADSは、前立腺MRI(磁気共鳴画像法)の所見を評価し、がんの疑いの度合いを示すカテゴリーを付けるために使用されます。
PI-RADSには、カテゴリー2からカテゴリー5までの5つのカテゴリーがあります。各カテゴリーは、前立腺におけるがんのリスクを示しています。
PI-RADSカテゴリー4は、前立腺に中程度のがんの疑いがあることを示します。このカテゴリーは、MRIによる所見が、がんの存在を強く示唆しているが、確定診断には追加的な検査が必要であることを意味します。通常、追加の生検(組織のサンプルを採取して検査すること)が行われ、がんの有無や進行度を確認するために使用されます。
ただし、PI-RADSカテゴリーは、がんの確定診断ではなく、画像所見に基づく疑いの度合いを示す指標です。最終的な診断は、生検などの追加の検査結果に基づいて行われるべきです。医師との相談を通じて、正確な診断と治療計画を立てることが重要です。
T2WIはなに?
T2WIは、前立腺MRI(磁気共鳴画像法)における一つの画像シーケンスです。T2WIは、前立腺の解剖学的構造や病変を評価するために使用されます。
“T2WI”は、T2加重画像(T2-weighted image)を指します。磁気共鳴画像法では、異なるシーケンスが使用され、それぞれが異なる組織特性を強調するために設計されています。T2WIは、水分を含む組織(例:前立腺)のシグナルを強調し、詳細な解剖学的情報を提供します。
前立腺がんの評価において、T2WIは重要な役割を果たします。正常な前立腺組織は、T2WIにおいて比較的明るいシグナルを示しますが、がん組織は暗いシグナルを示す傾向があります。T2WIを使用することで、前立腺内の異常領域やがんの存在を検出し、その位置や拡がりを評価することが可能です。
T2WIは、前立腺がんの他にも前立腺の炎症や前立腺肥大症など、さまざまな前立腺関連の疾患の評価にも使用されます。ただし、T2WIだけではがんの確定診断はできず、PI-RADSカテゴリーの評価や追加の検査(生検など)が必要となります。
治療法
前立腺がんに対する小線源治療(シード線源による前立腺永久挿入密封小線源治療)(国立がん研究センター 東病院のHomePageより)
転移を認めない前立腺がんの根治治療の一つとして放射線療法がおこなわれます。
放射線療法は主に「外照射」と「内照射」の2つに分けられます。外照射は体外から放射線を照射する方法です。内照射は放射線を出す線源を体内に留置、または専用の器具を臓器に挿入して治療を行います。
小線源治療(シード線源による前立腺永久挿入密封小線源治療)は内照射による治療方法で、放射線の線源(ヨウ素125線源)を永久的に前立腺内に留置することで根治を目指す治療です。日本では2003年7月に認可され、標準治療として普及しています。外照射と比べ、前立腺内に限局した照射が可能なため、周囲の臓器(直腸、膀胱、勃起神経など)に放射線が当たることによる有害事象が軽減され、治療後のQOL(Quality of life:生活の質)の維持が期待されます。
基本的には悪性度の低い局所前立腺がんが主な治療対象となります。限局性前立腺がんのなかでも悪性度の高いがんの場合は外照射を併用します。また、本治療による尿道周囲の線源の影響のため排尿障害が出現する場合がありますので、薬剤を一定期間内服して頂きます。
前立腺のサイズや形状で、小線源が必要充分に刺入できない場合は、治療適応外になることがあります。MRIを含めた画像を当科と放射線治療科で充分に検討します。
治療は3泊4日の入院で行います。治療当日は腰椎麻酔(下半身麻酔)を行い、事前計画に基づき泌尿器科医と放射線科医が連携しながら線源を留置します。
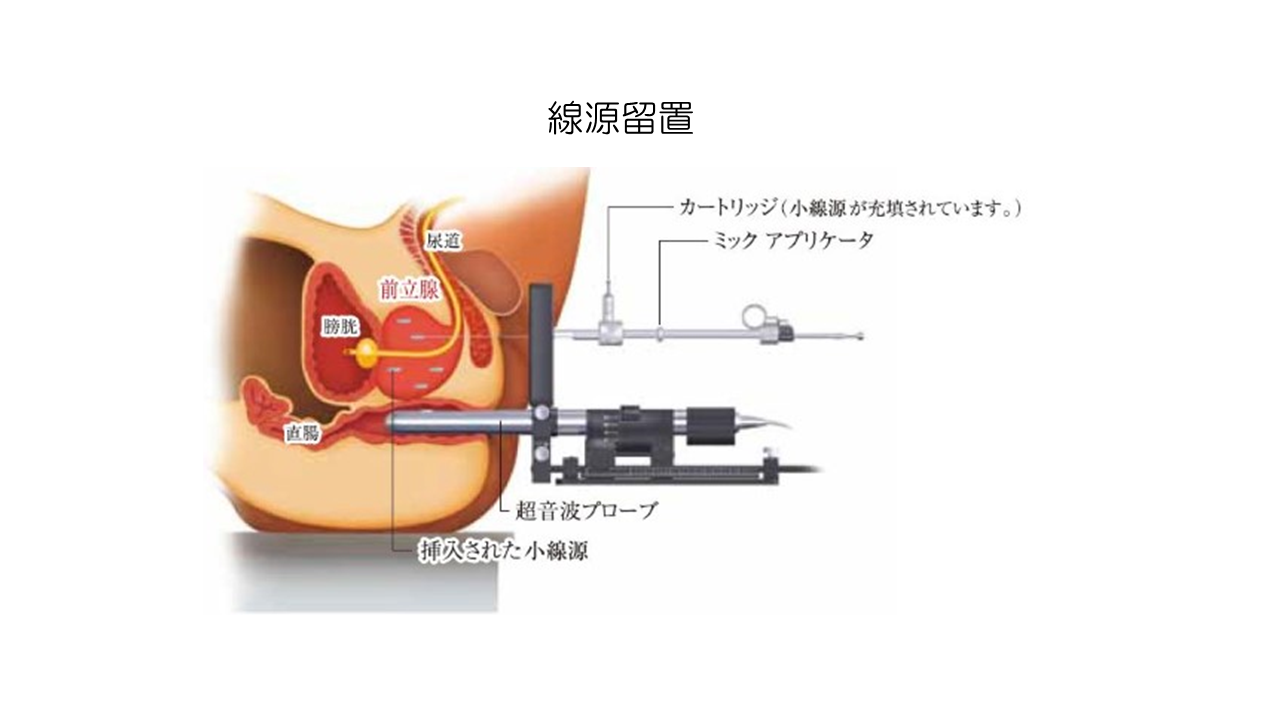
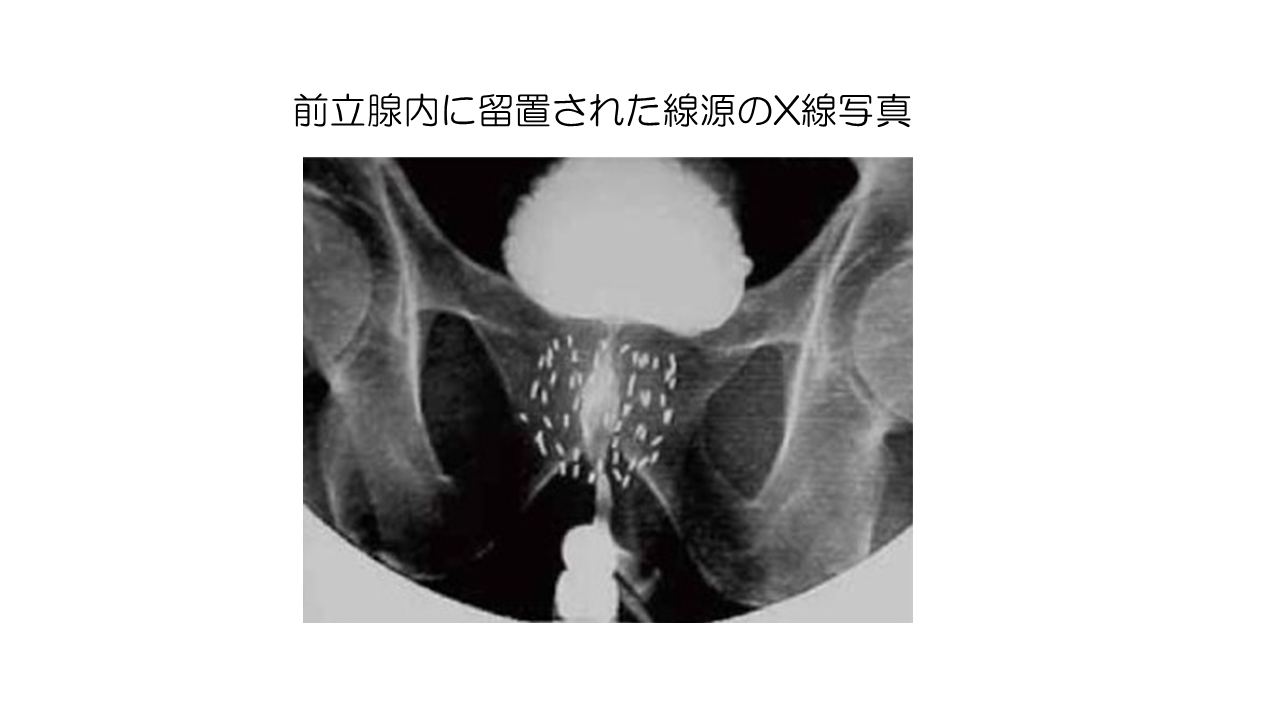
治療後は放射線管理区域の個室に移動し、翌日まで過ごしていただきます。体内から放出される放射線は治療後約60日で半減し、1年程度で無視できるほど小さくなりますが、その間は生活上の注意が必要となることがあります。
小線源療法後の局所再発時のロボット支援下救済前立腺全摘も当科では施行しています。
前立腺がんの治療法に迷われている方、小線源治療に興味のある⽅は、外来担当医にお気軽にお問い合わせください。泌尿器科、放射線科のどちらから受診されても、合同カンファランスで相談し、共同で治療を施行しますので、複数の主治医がいるとお考えください。

コメント